Бронхоэктазы – довольно редкое состояние, чаще всего развивающееся в результате инфекционного воспалительного заболевания, сопровождающееся деформацией одного или нескольких бронхов.
Разновидности
Заболевание впервые описано в 1819 году, но более подробно изучено только в середине 20-го века. Бронхоэктазы могут быть описаны как хроническое поражение легких, при котором дыхательные пути (бронхи) воспаляются и легко теряют свою форму. В результате появляется одышка, выделяется мокрота, появляется кровохарканье. Такая форма называется бронхоэктатической болезнью. В тяжелых случаях патологии развивается легочное сердце.
Бронхоэктазы в большинстве своем – очаговые процессы, затрагивающие долю или сегмент легкого. Гораздо реже они возникают сразу в обоих легких. При этом высока вероятность системных болезней, таких как муковисцидоз.
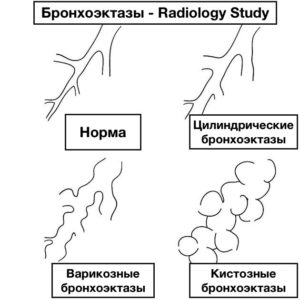
В зависимости от типа деформации бронхоэктаз может быть цилиндрическим, мешотчатым или веретенообразным.
Причины развития бронхоэктазов
Причины появления расширений бронхов многообразны.
Инфекция
Бронхоэктазы могут стать следствием инфекционного поражения, нелеченого или пролеченного неправильно или не до конца. Сейчас это одна из основных причин заболевания в развивающихся странах. Типичные возбудители – клебсиеллы, стафилококк, микоплазма, микобактерии, вирусы кори, коклюша, гриппа, герпеса, аденовирусы. У детей причиной патологии может стать респираторно-синцитиальный вирус.
Особо стоит отметить инфекцию, вызванную нетуберкулезными микобактериями (МАК-инфекция). Она чаще поражает ВИЧ-инфицированных лиц. У людей с нормальным иммунитетом эти возбудители поражают легочную ткань, причем чаще страдают некурящие женщины старше 60 лет без легочных заболеваний, склонные подавлять кашель.
После развития бронхоэктазов под действием первичного возбудителя эти полости заселяются другими микробами, поддерживающими воспаление, гемофильной и синегнойной палочками.
Сдавление бронха
Бронхоэктаз может возникнуть ниже места сдавления бронха опухолью, очагом пневмосклероза, увеличенными лимфоузлами, инородным телом.
Аспирация желудочного содержимого
В основном наблюдается у взрослых, длительно находящихся на постельном режиме или имеющих интеллектуальные и психические расстройства, в том числе у пожилых. Нередко причиной попадания желудочного содержимого в легкие становится алкогольное опьянение. После этого развивается воспаление, заканчивающееся формированием бронхоэктаза.
Фактор риска аспирации – гастроэзофагеально-рефлюксная болезнь и инфицирование Хеликобактер Пилори.
Муковисцидоз
Это системное заболевание, затрагивающее процессы транспорта хлоридов и секреции слизи. Муковисцидоз – самая частая причина бронхоэктазов в развитых странах.
У многих больных бронхоэктазы являются практически единственным симптомом заболевания. Они возникают вследствие закупорки бронхов вязкой мокротой и присоединения инфекции.
Возможно, одной из генетических вариаций муковисцидоза является синдром Янга. Это заболевание наблюдается у молодых мужчин и сопровождается бронхоэктазами (преимущественно в нижних долях легких), синуситами и азооспермией, которая становится причиной бесплодия.
Первичная цилиарная дискинезия
Это группа наследственных нарушений, которые встречаются у 1 из 15 – 30 тысяч человек. Ее проявления – неподвижные или недостаточно активные реснички эпителия, выстилающего дыхательные пути и выводящего из них мокроту и загрязнения.
Вариантом этого состояния является синдром Картагенера, включающий транспозицию (зеркальное перемещение) внутренних органов, синуситы и бронхоэктазы.
Аллергический бронхолегочный аспергиллез
Это аллергическая реакция на вдыхаемые частицы грибков рода аспергилла, которая характеризуется бронхоспазмом и бронхоэктатической болезнью. Патологию нужно заподозрить у лиц, выделяющих мокроту с кашлем и имеющих приступы удушья, не реагирующие на стандартное лечение астмы.
При КТ определяется особенность этой патологии – поражение центральных бронхов. В крови больного определяется повышенное содержание эозинофилов и иммуноглобулина Е (IgE) – признаки аллергии.
Иммунодефицитные состояния
Они могут быть врожденными или приобретенными. Наиболее распространенные врожденные состояния (хотя и редкие) включают нарушение функции В-лимфоцитов по выработке гамма-глобулинов. Гипогаммаглобулинемия в этих случаях может иметь одну из следующих форм:
- дефицит подкласса иммуноглобулина G (IgG),
- Х-связанная агаммаглобулинемия,
- дефицит иммуноглобулина А (IgA), М (IgM) или Е (IgE).
Болезнь, как правило, диагностируется у детей с повторными синуситами или легочными инфекциями. Ранняя диагностика очень важна, поскольку восполнение дефицита гамма-глобулинов препятствует прогрессированию болезни.
ВИЧ-инфекция с синдромом приобретенного иммунодефицита сопровождается угнетением иммунитета и на этом фоне – частыми пневмониями и другими инфекциями дыхательных путей. Однако бронхоэктазы могут быть и самостоятельным проявлением этого заболевания.
Врожденные анатомические дефекты
Бронхоэктаз может быть вызван различными врожденными анатомическими дефектами.
- Бронхолегочная секвестрация сопровождается неправильным строением дыхательных путей и рецидивирующими инфекциями.
- Синдром Вильямса-Кемпбелла сопровождается отсутствием хрящей в стенках крупных бронхов, что приводит к их расширению.
- Синдром Мунье-Куна – редкое заболевание, характеризующееся расширением трахеи и крупных бронхов.
- Синдром Суайра-Джеймса – одностороннее нарушение развития легких, ведущее к воспалению мелких бронхов, эмфиземе и бронхоэктазам.
- Синдром желтого ногтя – редкая патология развития лимфатической системы, вызывающая, в частности, экссудативный плевральный выпот и нарушение процессов вентиляции легких.
Дефицит альфа1-антитрипсина (ААТ)
Это редкое генетическое заболевание, при котором пациенты становятся более восприимчивыми к инфекциям бронхов и легких.
Аутоиммунные заболевания, болезни соединительной ткани и идиопатические воспалительные нарушения
Ревматоидный артрит ассоциируется с бронхоэктазами у 3,2-35% пациентов, причем легочное заболевание может развиться до начала ревматического процесса и ухудшает его прогноз.
Также расширение бронхов нередко наблюдается при синдроме Шегрена, болезни Бехтерева, системной красной волчанке.
Из воспалительных заболеваний, сопровождающихся таким нарушением, можно отметить колит, болезнь Крона, полихондрит, саркоидоз. Бронхоэктазы нередко имеются у лиц с синдромом Марфана и поликистозом почек.
Патология легочной ткани
Так называемые тракционные бронхоэктазы возникают под действием натяжения, которое развивается вследствие рубцевания окружающей легочной ткани. Такой фиброз может быть вызван саркоидозом или облучением, и тогда он чаще расположен в верхней доле легкого, в нижней доле такие расширения обычно связаны с идиопатическим легочным фиброзом неясной природы.
Воздействие токсичных газов
Это часто может привести к необратимому повреждению бронхов. Наиболее опасны в этом отношении хлор и аммиак.
Распространенность болезни
Систематизированных данных о распространенности бронхоэктазов нет. Считается, что в последние десятилетия благодаря использованию антибиотиков частота этой патологии снизилась. В развитых странах она в основном встречается у больных с муковисцидозом. Однако истинную частоту распространенности бронхоэктазов оценить очень сложно из-за длительного бессимптомного течения.
Заболевание чаще поражает людей с низким доходом и социальным статусом. Страдают преимущественно люди в возрасте 60 – 80 лет. Важное значение в развитии бронхоэктазов у женщин имеет нетуберкулезная МАК-инфекция.
Развитие болезни
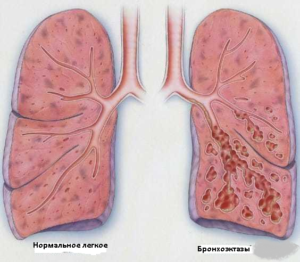
Бронхоэктазы – это патологически расширенные участки крупных и средних бронхов, вызванные ослаблением или разрушением мышечных и эластических тканей бронхиальной стенки. В области поражения могут быть признаки воспаления, рубцевания, отека. Нижележащая легочная ткань нередко страдает от микробной инфекции, в ней часто развивается пневмония.
Бронхоэктазы – основа бронхоэктатической болезни. Они могут быть врожденными и приобретенными. Врожденная форма встречается уже у младенцев, она вызвана задержкой развития бронхов.
Приобретенные формы регистрируются у детей старшего возраста и взрослых. Они вызваны инфекцией, задержкой мокроты, ограничениями дыхательных движений или дефектами местной защиты легочной ткани. В результате этих процессов в очаге поражения скапливаются нейтрофильные лейкоциты, выделяющие протеазы. Эти ферменты разрушают белковую основу стенки бронха. Повреждается и окружающая ткань, в результате в ней формируется соединительная ткань (перибронхиальный пневмосклероз).
В результате стенки бронхов расширяются. Одновременно усиливается выделение вязкой мокроты, в которой размножаются болезнетворные микроорганизмы. Гнойная мокрота способствует прогрессированию повреждения бронхиальных стенок, так формируется замкнутый «порочный круг» болезни.
Симптомы
Клинические признаки бронхоэктазов:
- кашель с постоянным выделением мокроты, длящийся месяцы и годы,
- появление прожилок крови в мокроте или кровохарканья после присоединения острой инфекции,
- одышка, боль в груди при дыхании, повышение температуры тела, слабость, утомляемость и потеря веса,
- эпизоды кровохарканья без выделения мокроты.
Присоединение острой вирусной или бактериальной инфекции к бронхоэктазам сопровождается такими симптомами:
- усиление выработки мокроты,
- повышенная вязкость выделений, возможен их неприятный запах,
- усиление слабости,
- усиление одышки, болей в груди, появление хрипов при дыхании.
При внешнем осмотре больного врач не видит признаков, специфичных именно для бронхоэктазов. Он отмечает симптомы длительно текущего легочного заболевания:
- рассеянные хрипы, особенно на вдохе,
- утолщение ногтевых фаланг пальцев (признак, наблюдающийся у 3% больных и свидетельствующий о тяжелом течении болезни),
- синюшность лица, малиновый румянец,
- истощение, похудение,
- признаки носовых полипов и хронического синусита,
- затруднение дыхания в положении лежа.
Диагноз
Бронхоэктазы предполагаются на основании характерных симптомов (ежедневный кашель с гнойной мокротой). Для подтверждения диагноза используются такие методы:
- анализ мокроты с определением микроорганизмов и их чувствительности к антибиотикам,
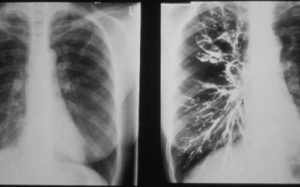
- рентгенография легких,
- компьютерная томография высокого разрешения,
- бронхоскопия,
- бронхография,
- исследование функции внешнего дыхания.
Тесты для выявления основного заболевания, вызвавшего развитие бронхоэктазов:
- определение уровня иммуноглобулинов для исключения гипогаммаглобулинемии,
- определение уровня сывороточного альфа-1-антитрипсина для исключения его дефицита,
- определение антител к грибкам аспергиллам для исключения легочного аспергиллеза,
- скрининг-тесты для выявления аутоиммунных заболеваний.
Исследование функции внешнего дыхания может отражать патологию или давать нормальные результаты. При отклонениях от нормы обычно обнаруживается необратимая бронхиальная обструкция, то есть снижение ОФВ1 ниже нормы и прирост этого показателя после ингаляции сальбутамола менее чем на 12% или 200 мл. Иногда отмечается гиперреактивность дыхательных путей, и тогда регистрируется положительная проба с сальбутамолом. Из года в год показатели ОФВ1 у больных с бронхоэктазами будут постепенно снижаться.
Данные рентгенографии легких
| Неспецифические | Специфические |
| усиленный легочный рисунок | линейные просветления, лежащие параллельно друг другу, при цилиндрических бронхоэктазах |
| «сотовое легкое» | расширенные бронхи при узловых бронхоэктазах |
| ателектаз (спадение части легочной ткани) | сгруппированные полости при кистозном бронхоэктазе |
| плевральные изменения, например, утолщение |
При подозрении на бронхоэктазы больному обязательно назначается компьютерная томография легких. С ее помощью врачи создают трехмерную картину органов грудной клетки с мельчайшими анатомическими подробностями.
Лечение
Основные направления лечения:
- антибиотики и физиотерапевтические методы,
- бронходилататоры – вещества, расширяющие бронхи,
- глюкокортикоиды,
- кислородотерапия,
- хирургическое лечение.
Рекомендуемые общие меры:
- прекращение курения, в том числе пассивного,
- полноценное питание, богатое животными белками, витаминами,
- вакцинация против гриппа и пневмококковой инфекции,
- вакцинация против кори, краснухи и коклюша у детей,
- регулярный постуральный дренаж с перкуссией грудной клетки,
- ингаляции с солевым раствором, посещение соляных пещер, комнат.
Длительная кислородотерапия в домашних условиях предназначена для больных с тяжелой формой дыхательной недостаточности и осложнениями, например, с «легочным сердцем».
Пациенты с муковисцидозом должны получать необходимое лечение в специализированных центрах.
Антибиотики
При амбулаторном лечении в легких и умеренно тяжелых случаях врач назначает на 7 – 10 дней один из таких препаратов, как амоксициллин, доксициклин, ко-тримоксазол, азитромицин или кларитромицин, ципрофлоксацин, цефуроксим или цефаклор.
При умеренном и тяжелом течении заболевания антибиотики назначаются в виде инъекций. Применяется сочетание препаратов с разным спектром и механизмом действия: аминогликозиды, синтетические пенициллины, цефалоспорины III поколения, фторхинолоны, тобрамицин.
Если на фоне бронхоэктазов обнаружены микобактерии, в комплекс лечения включат противотуберкулезные средства – рифампицин, этамбутол, стрептомицин или кларитромицин. В этом случае лечение длится 1,5 – 2 года.
При хроническом бронхите иногда назначается регулярный прием антибиотиков, например, по 7 дней в месяц или через каждую неделю.
Доказана эффективность ингаляционного введения антибиотиков, а именно, тобрамицина, через небулайзер. Особенно это показано при хронической инфекции синегнойной палочкой.
Другие лекарственные препараты:
- ацетилцистеин и гвайфенезин для разжижения мокроты, помогает не всем пациентам,
- сальбутамол и вентолин помогают снять спазм бронхов, если он имеется,
- противовоспалительное лечение ингаляционными глюкокортикоидами (беклометазон, флутиказон) показано при бронхиальной обструкции по данным ФВД.
Операция
Хирургическое удаление участков бронхоэктазов необходимо в таких случаях:
- частые обострения болезни, плохо поддающиеся лечению антибиотиками,
- необходимость снижения частоты инфекционных обострений,
- массивное кровохарканье или легочное кровотечение,
- наличие инородного тела или опухоли в бронхах,
- МАК-инфекция или аспергиллез легких.
После удаления части легкого с измененными бронхами возможны такие осложнения:
- эмпиема плевры,
- гемоторакс (кровотечение в полость плевры),
- ателектаз участка легкого,
- пневмоторакс.
У пациентов с тяжелым течением бронхоэктазов, особенно на фоне муковисцидоза, может быть рассмотрен вопрос о трансплантации одного или обоих легких. Показанием обычно является снижение ОФВ1 ниже 30% от нормы, но у женщин и молодых пациентов пересадка легких от донора может быть выполнена и раньше.
Прогноз
В целом заболевание имеет благоприятный прогноз, если оно не связано с муковисцидозом.
Возможные осложнения:
- рецидивирующие пневмонии,
- эмпиема плевры,
- абсцесс легких,
- дыхательная недостаточность,
- «легочное сердце»,
- хронический бронхит,
- пневмоторакс,
- кровохарканье,
- амилоидоз легких.
Факторы, свидетельствующие о тяжелом течении болезни и ухудшающие прогноз:
- возраст старше 65 лет,
- необходимость в длительной кислородотерапии,
- одышка в покое.
Смертность обычно связана с прогрессирующей дыхательной недостаточностью.
Факторы, улучшающие прогноз при прочих равных условиях:
- вакцинация против гриппа и пневмококковой инфекции,
- регулярные визиты к врачу,
- более высокий индекс массы тела.