В статье описано воспаление легких, или пневмония, диагностика и лечение этого заболевания у взрослых.
Диагностика пневмонии
Для подтверждения воспаления легких используют инструментальные и лабораторные методы диагностики.
Инструментальная диагностика
Для определения локализации очага болезни в легких и уточнения его размеров применяются такие методы исследования:
- рентгенография,
- фибробронхоскопия,
- компьютерная томография,
- исследование функции внешнего дыхания (ФВД),
- электрокардиография (ЭКГ).
Основной метод диагностики пневмонии – рентгенография легких в двух проекциях – прямой и боковой. С ее помощью определяют такие характеристики очага поражения:
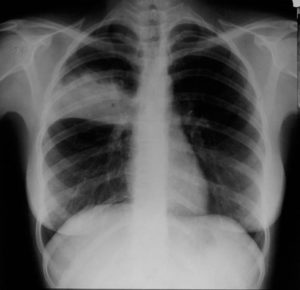
- его наличие и расположение,
- распространенность,
- поражение плевры,
- наличие абсцесса в легком,
- изменение легочных корней.
Иногда пневмония со всеми характерными клиническими признаками ничем не проявляется на рентгенограмме. Так бывает на ранних стадиях болезни, у пациентов со сниженным иммунитетом, иногда – при атипичном течении заболевания. Такое воспаление легких называется рентгеннегативным.
При очаговой пневмонии на рентгенограмме можно увидеть группы очагов размером 1 – 2 см, сливающихся между собой. Чаще страдают нижние отделы легких, но могут поражаться и средняя, и верхняя доли, как с одной, так и с обеих сторон.
Крупозная пневмония характеризуется появлением затемнения всей доли легкого. Нередко поражается плевра, появляется плевральный выпот. При выздоровлении затемнение постепенно уменьшается, но усиленный легочный рисунок сохраняется еще в течение 2 – 3 недель, а изменение корней может наблюдаться в течение долгого времени.
При нормальном течении болезни контрольную рентгенографию проводят не раньше чем через 2 недели после начала терапии антибиотиками.
Фибробронхоскопия проводится у больных с тяжелым течением заболевания, при иммунодефицитах, а также в случае отсутствия мокроты. Во время этой процедуры с помощью эндоскопа осматриваются бронхи. При этом получают промывные воды или проводят биопсию очага поражения.
Материал исследуют под микроскопом при специальном окрашивании, а также выделяют из него возбудителей на питательных средах в лаборатории. Одновременно исследуют чувствительность микроорганизмов, вызвавших пневмонию, к различным антибиотикам. Результат такого исследования получают через несколько дней, и с учетом его данных при необходимости меняют антибактериальную терапию.
Наиболее информативна в диагностике пневмонии компьютерная томография высокого разрешения, например, спиральная. Этот метод требует дорогостоящего оборудования и квалифицированного персонала, поэтому проводится не во всех больницах. Томография проводится при подозрении на абсцесс легкого, наличие расширений бронхов (бронхоэктазов), а также при вероятной диссеминации (распространении) поражения.
Если у больного есть одышка или исходно имеется хроническое заболевание легких, выполняют исследование функции внешнего дыхания. При пневмонии оно помогает выявить снижение вентиляции легких, ухудшение проходимости дыхательных путей.
На ЭКГ при воспалении легких обнаруживают учащение сердцебиения – синусовую тахикардию. При тяжелом течении заболевания появляются признаки перегрузки правых отделов сердца, наполняющих кровью сосуды легких. Так, может появиться блокада правой ножки пучка Гиса или признаки увеличения правого предсердия и/или желудочка.
Лабораторные исследования
При анализе крови выявляется увеличение количества лейкоцитов, преимущественно за счет нейтрофилов (нейтрофильный лейкоцитоз). При тяжелом течении болезни появляются незрелые формы лейкоцитов – палочкоядерные или юные, что говорит о напряжении иммунного ответа и интоксикации организма. СОЭ может увеличиваться от 15 – 20 мм/ч при очаговой пневмонии до 50 – 60 мм/ч при тяжелом долевом воспалении легких. Отсутствие изменений в крови может свидетельствовать об угнетении иммунитета.
Исследование мокроты обычно дает мало информации. Во-первых, образцы часто загрязняются микрофлорой полости рта. Во-вторых, возбудители могут погибнуть во время передачи материала в лабораторию. Иногда на питательных средах более активно растет другая флора, не имеющая отношения к пневмонии. Такие возбудители, как грибы, анаэробы, микоплазмы, легионеллы и многие другие, обычными бактериологическими методами вообще не могут быть обнаружены.
Обычно применяют бактериоскопию (выявление микробов под микроскопом) после специального окрашивания и посев мокроты. При заборе материала следует глубоко откашливаться и следить, чтобы в материал не попала слюна. Это увеличивает диагностическую ценность исследования. Кроме того, могут анализироваться промывные воды бронхов и материал, полученный при биопсии.
При тяжелом течении болезни до начала терапии проводят забор венозной крови и ее посев на питательную среду для обнаружения возбудителя в крови. Определение антигенов или антител к легионеллам, микоплазмам, хламидиям не является обязательным. В некоторых случаях, например, при эпидемии гриппа, проводят анализ крови для выявления антител к вирусам.
Если у больного есть одышка в покое, ему показано исследование газового состава крови. В простейшем случае используют пульсоксиметр – небольшой прибор, надеваемый на палец и позволяющий оценить насыщение крови кислородом. При тяжелом течении необходим полный анализ газов крови для своевременного начала кислородотерапии или искусственной вентиляции легких.
Лечение пневмонии
Внебольничная пневмония: лечение может проводиться в домашних условиях. Заболевшему предлагают терапию в стационаре в следующих ситуациях:
- пожилой возраст (65 лет и старше),
- тяжелые сопутствующие болезни (сахарный диабет, хроническая обструктивная болезнь легких, иммунодефицит, сердечная недостаточность и другие),
- отсутствие правильного ухода и выполнения медицинских манипуляций в домашних условиях,
- предпочтения самого заболевшего,
- тяжелое течение воспаления легких,
- неэффективность приема антибиотиков амбулаторно в течение 3 суток.
Основа лечения внебольничной пневмонии – антибактериальные препараты следующих групп:
- ингибитор-защищенные пенициллины: амоксициллин/клавулановая кислота,
- макролиды: азитромицин, кларитромицин,
- цефалоспорины первых 3 поколений,
- респираторные фторхинолоны (левофлоксацин, моксифлоксацин),
- линкозамины: линкомицин, клиндамицин.
Лечение антибиотиками неосложненной пневмонии должно быть начато как можно раньше и обычно длится 7 – 10 дней. При атипичных пневмониях или формировании абсцесса легкого длительность лечения может достигать 21 дня. При неэффективности препарата в течение 3 дней (сохранение лихорадки, признаков интоксикации) проводят его замену. Если внутривенное или внутримышечное введение лекарства вызвало положительный эффект, через 3 дня терапии возможен переход на прием лекарственного средства внутрь.
При лечении пневмонии у беременных им нельзя назначать фторхинолоны, метронидазол и клиндамицин. Также следует с большой осторожностью применять аминогликозиды и имипенем. Обычно терапию проводят пенициллинами и макролидами, а также препаратами цефалоспоринов, безопасными при беременности.
Самолечение антибактериальными препаратами проводиться не должно, так как имеется разница в назначаемых средствах при различных возбудителях заболевания. Особенности клинической картины болезни, эпидемиологическую ситуацию в регионе, чувствительность к антибиотикам и многие другие факторы, определяющие их выбор, может правильно оценить только врач.
После прекращения лечения антибиотиками у пациента может сохраняться повышение температуры тела до 37,5 градусов, сухой кашель, незначительные хрипы в легких, умеренная слабость, потливость, повышенная скорость оседания эритроцитов (СОЭ). Однако при длительном сохранении симптомов, лабораторных и рентгенологических признаков пневмонии следует провести дополнительную диагностику, направленную на исключение туберкулеза и злокачественной опухоли легких.
При нозокомиальных и аспирационных пневмониях показаны цефалоспорины, фторхинолоны, аминогликозиды, карбапенемы, метронидазол. Их выбор должен быть в дальнейшем подкреплен данными чувствительности возбудителей болезни, если они могут быть получены.
Помимо антибиотиков, при пневмонии используют симптоматическую терапию:
- для дезинтоксикации в тяжелых случаях вводят внутривенно растворы хлорида натрия, глюкозы и другие,
- при сухом кашле показаны муколитики: ацетилцистеин, амброксол и другие,
- при обнаружении обструкции бронхов по данным ФВД назначаются ингаляции бронхорасширяющих препаратов, например, сальбутамола,
- при необходимости проводят кислородотерапию, назначают глюкокортикоиды, свежезамороженную плазму, альбумин, гепарин и другие препараты, улучшающие состояние больного при тяжелом течении болезни.
На второй – третий день после нормализации температуры начинают дыхательную гимнастику. Простейшее упражнение – надувание воздушных шаров. Оно помогает укрепить дыхательные мышцы, предотвратить образование спаек в плевральной полости, обеспечить хорошую вентиляцию всех отделов легких.
После выписки выздоравливающему может быть назначена физиотерапия:
- электромагнитное поле ультравысокой частоты (УВЧ),
- индуктотермия,
- магнитотерапия,
- электрофорез лекарственных препаратов,
- массаж и другие.
Реабилитация после пневмонии
Восстановление органов дыхания после перенесенной пневмонии может занимать до 3 месяцев. Обычно больному рекомендуется в этот период пройти курс восстановительного лечения в санатории, специализирующемся на заболеваниях легких.
В домашних условиях после перенесенной пневмонии можно проводить такие процедуры:
- дыхательная гимнастика,
- пешие прогулки и плавание,
- полноценное, богатое витаминами и белками, питание,
- массаж грудной клетки,
- ингаляции с маслами пихты, эвкалипта, сосны,
- лечебные ванны с хвойным экстрактом.
При хорошем самочувствии к врачу на контрольные осмотры нужно будет прийти через 1, 3 месяца и полгода после выписки из больницы.